現在の感染症流行状況について
2023年5月8日から、COVID-19は感染症法上の位置付けが5類感染症となりました。
その後の当院における抗原検査陽性者数の推移を提示します。
(個人情報保護の観点から総数は非公開とします」
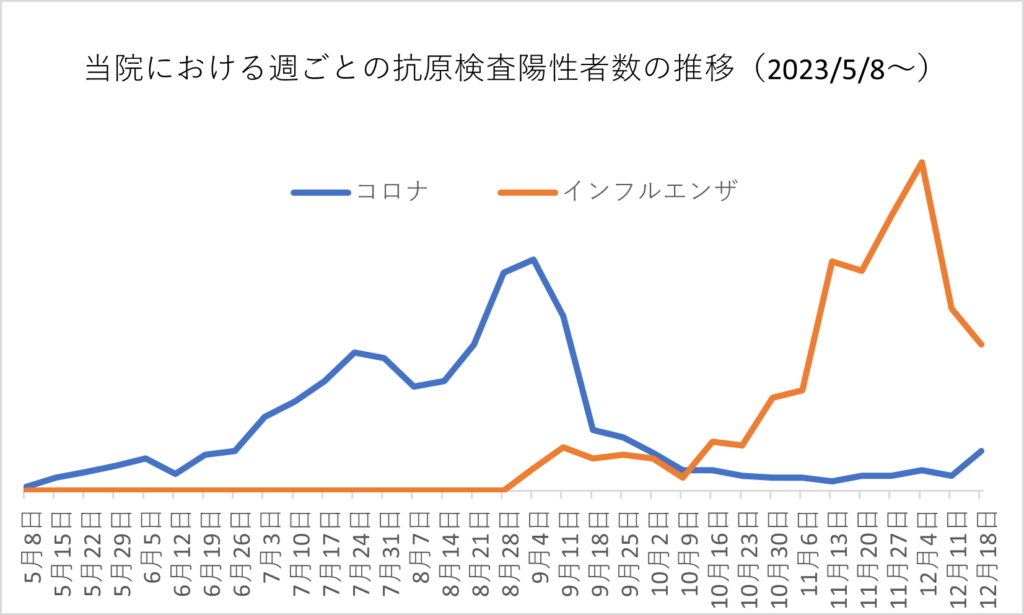
5月以降、COVID-19は右肩上がりで陽性者数が増加し、8月下旬をピークに減少しました。
12月2週目より再度増加傾向に転じました。
ほぼ全例が経路不明のため、感染が拡大している状況が想定されます。
インフルエンザは8月下旬より増加し始め、12月上旬をピークに減少傾向です。
今年はインフルエンザA型が2種類あり、さらにB型もあるため、今後も再感染と再増加が予想されます。
感染拡大期にあり、引き続きリスクが高い状況では感染対策が必要です。
感染症法上の位置づけ変更後の療養について
2023年5月8日以降、新型コロナウイルス感染症は感染症法上の5類へ移行されます。
それに伴い行動制限などの法的な拘束はなくなり、感染対策や隔離をするかどうかは個人の判断となります
感染者との接触の機会が増える可能性があり、リスクの高い方の感染対策がこれまで以上に重要です
今後の行動の目安として、4/14に厚生労働省新型コロナウイルス感染症対策推進本部より発行された資料を紹介します。
Q1:新型コロナウイルス感染症は他の人にうつすリスクはどれくらいありますか?
・発症2日前から発症後7~10日間は感染性のウイルスを排出している。
・発症後3日間は感染性のウイルスの排出量が非常に多く、5日間経過後は大きく減少することから、特に発症後5日間が他人に感染させるリスクが高い
Q2:新型コロナウイルス感染症にかかったら、どのくらいの期間外出を控えればよいでしょうか?
外出を控えることが推奨される期間
・発症日を0日として5日間は外出を控えること
・5日目に症状が続いていた場合は、熱が下がり、痰やのどの痛みなどの症状が軽快して24時間程度が経過するまでは、外出を控え様子をみること
周りの方への配慮
・10日間が経過するまでは、ウイルス排出の可能性があることから、不織布マスクを着用したり、高齢者等ハイリスク者との接触を控える
Q3:5月8日以降の『濃厚接触者』の取り扱いはどのようになりますか?
『濃厚接触者』として法律に基づく外出自粛は求められません
Q4:家族が新型コロナウイルス感染症にかかったら、どうしたらよいですか?
・新型コロナにかかった方の発症日を0日として、特に5日間はご自身の体調に注意してください。7日目までは発症する可能性があります。
・手洗い等の手指衛生や換気等の基本的感染対策のほか、不織布マスクの着用や高齢者等ハイリスク者と接触を控える等の配慮をしましょう。
・もし症状が見られた場合には、発症者と同様の対応となります(Q2)
まとめ
・5類への移行により法律上の行動制限などの拘束力はなくなります
・感染者との接触の機会が上がる可能性があり、リスクの高い方の感染対策はこれまで以上に重要です
・発症2日前から発症後5日間は特に感染力が強い期間です。
・発症した場合は最短で5日間の自主隔離が推奨されます。
・ウイルスの排出は軽快後も発症10日程度までは続くため周囲の方へ移さない配慮が必要です
引用文献
新型コロナウイルス感染症の感染症法上の位置付け変更後の 療養期間の考え方等について
厚生労働省 令和5年4月14日
これからの医療機関におけるコロナウイルス対策について
第118回 新型コロナウイルス感染症対策 アドバイザリーボード(令和5年3月8日)が開催されました。
感染症上の類型変更を見据えた、今後の感染対策についての提言がありました。
医療機関と高齢者施設における新型コロナウイルス対策についての見解
今回はこちらの内容から医療機関におけるコロナウイルス対策について抜粋します
感染対策の基本
手指衛生などの標準予防策、マスクの適切な着用、十分な換気
重症化リスクの高い人たちが集まる医療機関や高齢者施設では感染対策を続ける
重症化リスクの高い方々はワクチン接種を最新の状態に保つ
Q 医療機関や高齢者施設において、日常的にマスクを着用する必要がありますか?
→ 重症化リスクの高い方々が集まる場所では、サージカルマスクを着用することが望ましい
個室や個人のベッド上、利用者の出入りの少ない施設ではマスクを外しても可
医療・介護従事者は常にマスクを着用して業務にあたる
認知症や基礎疾患の状態などマスク着用困難な場合はマスク着用を強要しない
Q 医療機関や高齢者施設におけるエアロゾル感染対策はどのように行いますか?
→ できるだけ室内での密集を避けることと、効果的な換気を実施する
施設内の換気は機械換気を常時運転し、CO2 モニターを用 いて1000ppm 以下とする
十分な換気効果が得られにくい空間では空気清浄機を活用する
Q 感染者の診療やケアにあたる際には、どのような感染対策が求められますか?
→ エアロゾル曝露がある状況(検体採取など)では N95 マスクを着用
外来診療など短時間の接触で室内換気が良好な状況では、双方がサージカルマスクを着用
診療者はフェイスシールドなどにより目を保護する
身体密着がなければガウンやエプロンなどは不要
使い捨ての手袋を使用することが望ましいが、速やかにアルコール消毒や手洗いができれば不要
Q 発熱患者の外来診療については、他の外来患者と分ける必要がありますか?
→ 可能な範囲で分離する
発熱患者に限らず、診療所内ではサージカルマスクを着用を促す
まとめ
リスクが低い状況においてはCOVID-19対策が緩められました
エアロゾル発生がない状況であれば、双方サージカルマスクで可となります
未発症のCOVID-19の方もおられるため、クリニック内ではマスク着用をお願いします
第118回(令和5年3月8日) 新型コロナウイルス感染症対策 アドバイザリーボード 資料3-10
厚生労働省
アレルギー性鼻炎について
アレルギー性鼻炎はなんらかの抗原(アレルゲン)による即時型(I型)アレルギー疾患です
通年性アレルギー性鼻炎 と 季節性アレルギー性鼻炎(花粉症)に分類されます
通年性アレルギー性鼻炎 → ダニ、真菌、ペットの毛など がアレルゲン
季節性アレルギー性鼻炎(花粉症) → スギ花粉など がアレルゲン
アレルギー性鼻炎の症状はくしゃみ、鼻漏、鼻閉、鼻の痒みです。
鼻閉などによる頭痛、眼症状(痒み、充血、流涙)、皮膚の痒み、咽頭の痒み
咳喘息・喘息の悪化、睡眠障害、全身倦怠感など さまざまな症状を伴います。
アレルギー性鼻炎の病態は以下のように考えられています
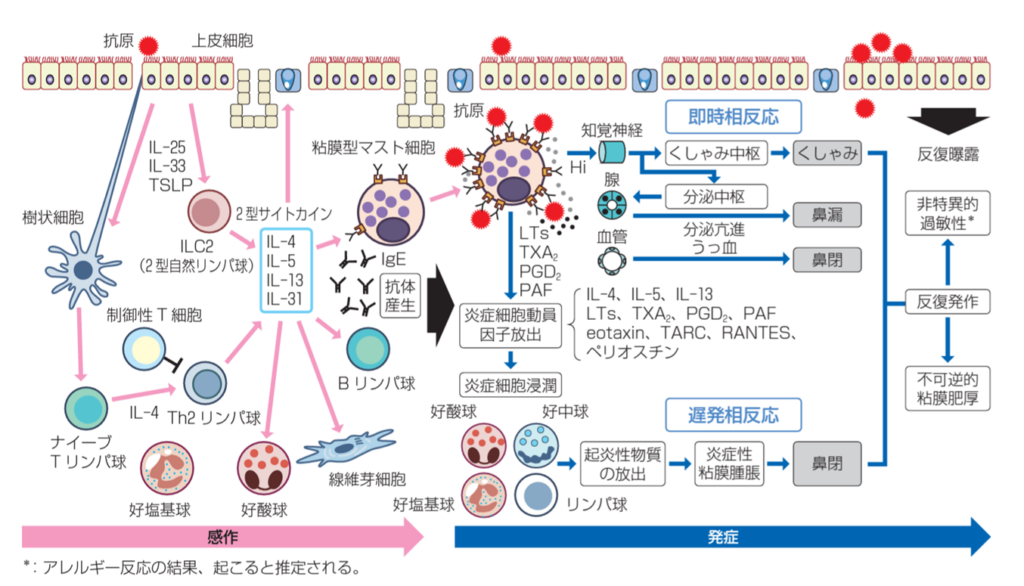
鼻アレルギー診療ガイドライン2020 改定第9版 日本耳鼻咽喉科免疫アレルギー感染症学会 より引用
アレルゲンが体内に入ると、免疫反応によりアレルゲンに対する 特異的IgE が産生されます。
特異的IgEがマスト細胞の表面にくっつくことで、その物質に対する免疫ができます(感作といいます)
感作は次にアレルゲンが入って来た時に効率的に除去する仕組みです
IgEを作りやすい体質(アレルギー素因)があると、免疫反応が強くおこりアレルギーを発症しやすくなります。
アレルギー性鼻炎は問診と検査を合わせ診断します。
・問診
くしゃみ、鼻漏、鼻閉、鼻の痒みなどの典型的鼻症状
眼の痒み・充血などの眼症状、咳、喘鳴、呼吸困難などの喘息症状など があることもあります
・検査
血液検査(好酸球数、特異的IgE抗体)、皮膚テスト、鼻汁好酸球検査など
鼻内所見 鼻粘膜が白く腫脹(スギ花粉症の初期は発赤)、水様性(さらさらした)鼻汁
鑑別として 非アレルギー性鼻炎 と 感染性鼻炎 があります
・非アレルギー性鼻炎
本態性鼻炎(血管運動性鼻炎)→ 鼻汁好酸球 陰性 皮膚テスト、血清IgE抗体検査 陰性
好酸球増多性鼻炎 → 鼻汁好酸球 陽性 皮膚テスト、血清IgE抗体検査 陰性
・感染性鼻炎
急性鼻炎(いわゆる鼻かぜ)
→ 初期にはくしゃみや水様性鼻漏、鼻閉がありますが、数日で鼻漏が粘性になり治癒します
副鼻腔炎 → くしゃみがなく、粘性(どろどろした)・粘膿性鼻漏が主体です
治療
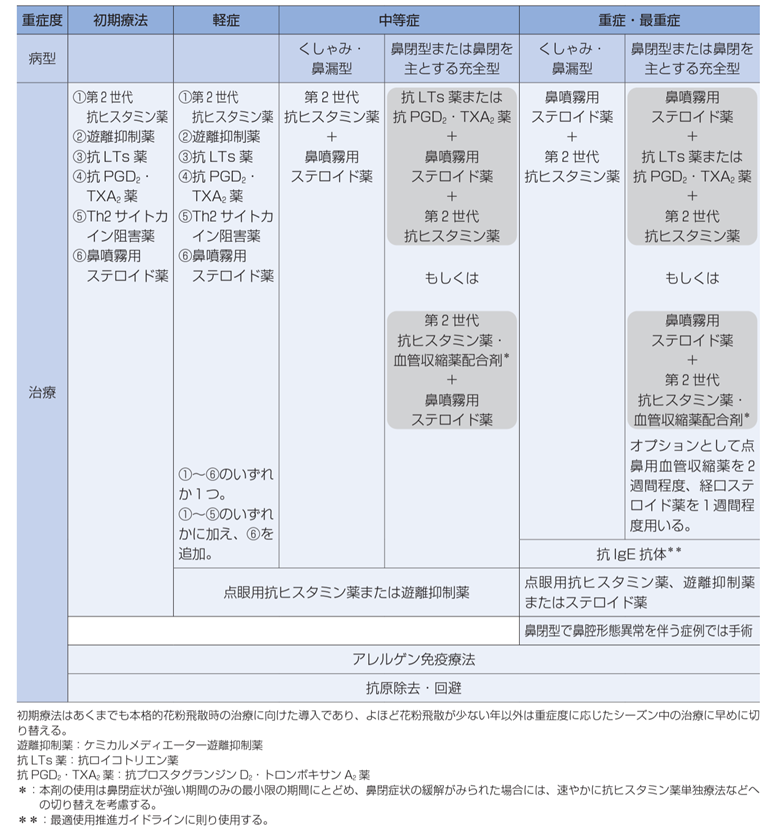
鼻アレルギー診療ガイドライン2020 改定第9版 日本耳鼻咽喉科免疫アレルギー感染症学会 より引用
・薬物治療
ヒスタミンH1受容体拮抗薬(H1-receptor antagonist, H1RA)
鼻噴霧用ステロイド薬
ロイコトリエン受容体拮抗剤(leukotriene receptor antagonist, LTRA)
プロスタグランジンD2・トロンボキサンA2受容体拮抗薬
Th2サイトカイン阻害薬
血管収縮薬(点鼻は重症以上)
抗IgE抗体(重症以上)
アレルゲン免疫療法
他に手術療法があります
一般的には以下の治療方針です
くしゃみ・鼻漏(鼻水)→ H1RA、鼻噴霧用ステロイド薬
鼻閉型(はなづまり)→ 鼻噴霧用ステロイド薬、LTRA、H1RA・血管収縮薬配合剤
薬物療法は症状を改善させますが、基本的には対症療法のため投与中止で再燃します
アレルゲン免疫療法は寛解・治癒できる可能性があります
アレルゲンを少量ずつ投与することで体に慣れさせ、アレルギー反応を起こしにくくする治療です
ダニアレルギーとスギアレルギーで適応があります(適応条件があります)
手術療法は薬物治療に反応しない難治性アレルギー性鼻炎例で検討されます。
まとめ
花粉症は季節性アレルギー性鼻炎です
H1RA、ステロイド薬などの対症療法で症状は緩和されますが治癒はしません
アレルギー免疫療法は治癒できる可能性があります
引用文献
アレルゲン免疫療法の手引き - 日本アレルギー学会 2022/1/20
鼻アレルギー診療ガイドライン2020 改定第9版 日本耳鼻咽喉科免疫アレルギー感染症学会
アレルギーとは
アレルギー(allergy)とは
ギリシャ語の allos(変じた) と ergo(作用) に由来する用語です
本来生体の重要な防御機構である免疫反応が『変じて』
生体に有害な反応として『作用』している病的状態
つまり
免疫に何らかの異常がおき、体にとって悪さをしている
ことを指します。
からだは環境に存在するたくさんの感染症微生物をはじめとする外敵に囲まれています
その外敵をやっつけてからだを守る機能が免疫反応です。
免疫反応には 自然免疫 と 獲得免疫 の二つがあります。
〇自然免疫 → 入って来たすべての病原体などを排除する仕組み
白血球のうち、好中球、マクロファージ、樹状細胞などが担当します
かぜをひいたあと、自然に治るのは自然免疫の力です
〇獲得免疫 → 自然免疫からの情報を元に、特定の病原体がきたときに効率的に排除する仕組み
白血球のうち、リンパ球(T細胞、B細胞)が担当します
同じ病気にかかっても軽く済むか、発症しにくいのは獲得免疫の力です
獲得免疫はさらに 液性免疫 と 細胞性免疫 にわかれます
☆液性免疫
細胞外の異物に対して働きます
免疫グロブリン(抗体)をつくって特定の異物を排除します
免疫グロブリンはIgA、IgM、IgG、IgD、IgEの5種類があります
リンパ球(B細胞、ヘルパーT細胞)が担当します
☆細胞性免疫
細胞内に侵入した異物(感染など)に対して働きます
感染した細胞そのものを破壊して排除します
リンパ球(キラーT細胞)、NK細胞、マクロファージなどが担当します
このうち、アレルギーに直接関連するのは獲得免疫です。
アレルギーの病気はI~IV型の4つに分類されています
(V型までの5つに分類されることもありますが、V型はII型に含まれます)
I型アレルギー
抗原と抗体(IgE抗体)が反応し、即座に症状が出現します
即時型アレルギー(アナフィラキシー型)と呼ばれます
一般的なアレルギー疾患は、このI型アレルギーによる疾患を指しています。
アレルギー性鼻炎、アレルギー性結膜炎、気管支喘息、じんましん、アトピー性皮膚炎、アナフィラキシーなど
II型アレルギー
細胞表面を抗原として抗体(IgG抗体やIgM抗体)が反応し、最終的に細胞そのものを破壊します
自己免疫性溶血性貧血、不適合輸血、免疫性血小板減少性紫斑病、Goodpasture症候群など
III型アレルギー
血液の中の成分(可溶性抗原)に対する抗体(IgG抗体やIgM抗体)により過剰な免疫複合体がつくられます
その結果、補体系(細胞を破壊する)を活性化し組織障害を起こします
自己免疫性疾患(関節リウマチ、SLEなど)、血清病、糸球体腎炎、過敏性肺炎など
IV型アレルギー
感作された(特定の抗原に反応する)T細胞による細胞性免疫型のアレルギーをおこします。
ツベルクリン反応、接触性皮膚炎、アトピー性皮膚炎、移植拒絶反応など
まとめ
アレルギーは免疫の異常(過剰な反応)により起こります
抗原の部位、抗体の種類、免疫の種類でI~IV型の4つに分類されます
一般的なアレルギー疾患はI型を指します
治療は抗ヒスタミン剤、ステロイド剤、免疫抑制剤、生物製剤まで多岐にわたります
参考資料
アレルギー総合ガイドライン 2016, 2022
一般社団法人日本アレルギー学会
新型コロナウイルス感染症 診療の手引き(第9.0版)について
厚生労働省より、医療機関向けに新型コロナウイルス感染症 診療の手引きが発行されています
2020年3月の第1版が発行され、今回で第9版となりました。
主な内容や改訂点を抜粋します
1 病原体・疫学
病原体
・2022 年12 月の時点で世界で検出されるウイルスのほぼすべてがオミクロン
・オミクロンの中ではBA.5 系統が主流
・BQ.1 系統,XBB 系統、BM.1.1.1 系統などの亜系統が複数報告
国内発生状況
・2023 年2 月の時点で新規感染者数は全国的に減少傾向
・高齢者の減少は小さく、高齢者施設と医療機関の集団感染も多い
海外発生状況
・世界的な検査数の減少のため,感染者数は過小評価
感染者数 多くの地域で減少または不変、東地中海地域は増加
死亡者数 西太平洋, アメリカ, 東地中海地域で増加
2 臨床像
・オミクロンでは鼻汁・鼻閉,咽頭痛などの感冒様症状の頻度が増加、嗅覚・味覚障害の頻度が減少
・オミクロンの流行が始まってから世界中で再感染の報告が増加
重症化リスク因子

発熱などの症状がある方の受診・療養の流れ
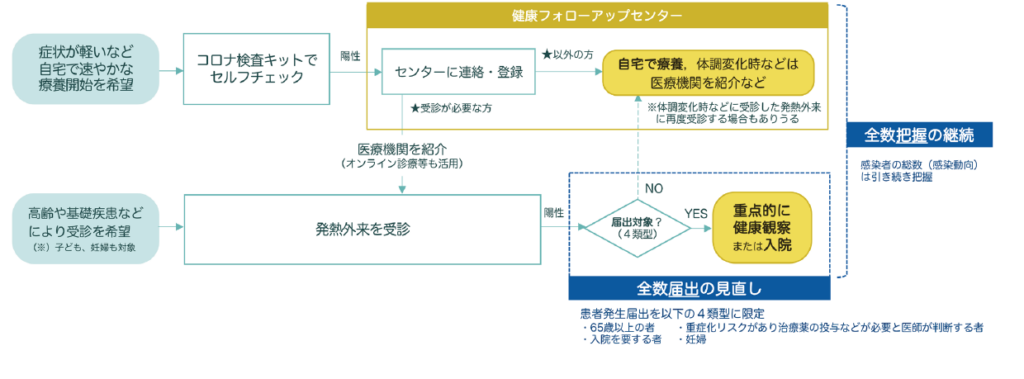
3 症例定義・診断・届出
届出の対象

4 重症度分類とマネジメント

5 薬物療法
一般的に大部分の方は対症療法で軽快します
重症化リスクの高い方に抗ウイルス薬が適応となります
※詳細は過去のブログ 新型コロナ感染症(COVID-19)について ③治療 をご参照ください
6 院内感染対策 (省略します)
7 退院基準・解除基準
陽性者の療養期間
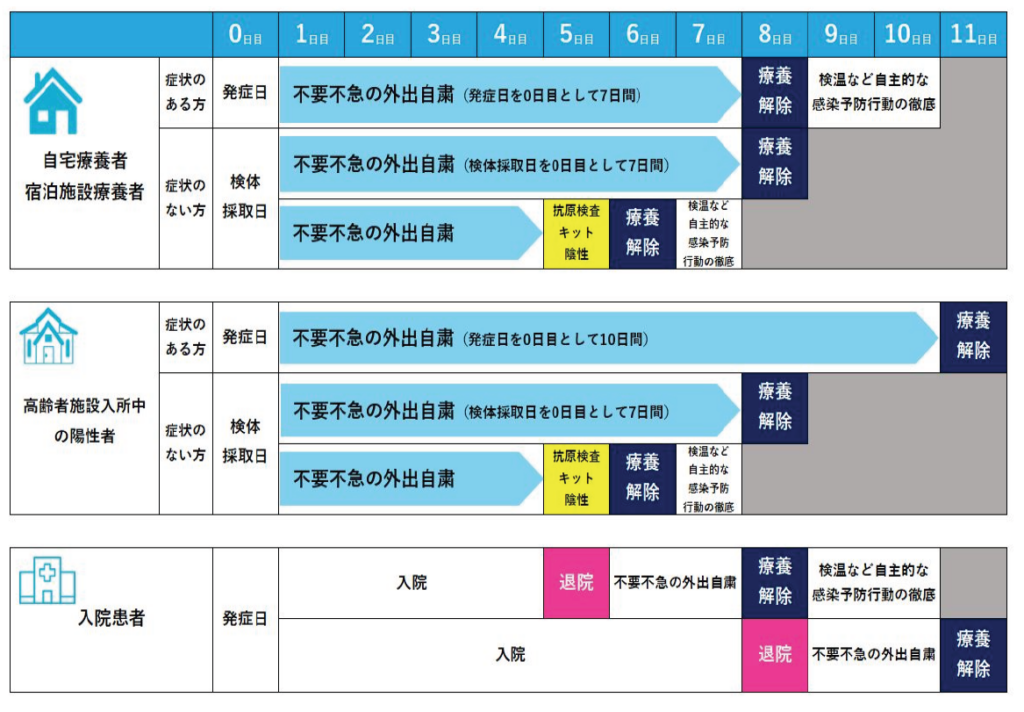
※一般的な外来診療の場合 発症日の翌日から7日間みて 軽快していれば8日目から隔離解除
※2023年5月8日にCOVID-19が感染症法上の『5類』へ変更後は、外出自粛が廃止となる見込みです。
まとめ
・COVID-19はオミクロンに置き換わり症状が軽くなっています
・高齢者施設と医療機関の集団感染はまだ多くみられます
・リスクの高い方は重症化することがあり、早期に抗ウイルス薬が推奨されます
・5類へ変更後は外出自粛が廃止となりますが、感染予防と拡大防止を継続しましょう
引用文献
厚生労働省 新型コロナウイルス感染症 診療の手引き 第9.0版 (2023年2月10日)
マスク着用の考え方の見直し等について
令和5年5月8日から、COVID-19は感染症法上の5類感染症に変更となる見込みです
それに先立ち、令和年3月13日よりマスク着用についての取り扱いが変更になります
『マスク着用の考え方については個人の判断に委ねることを基本とする」
現在の感染状況や厚生労働省アドバイザリーボードにおける議論を踏まえ2月10日に決定されました
今回は、こちらの文献を紹介します。
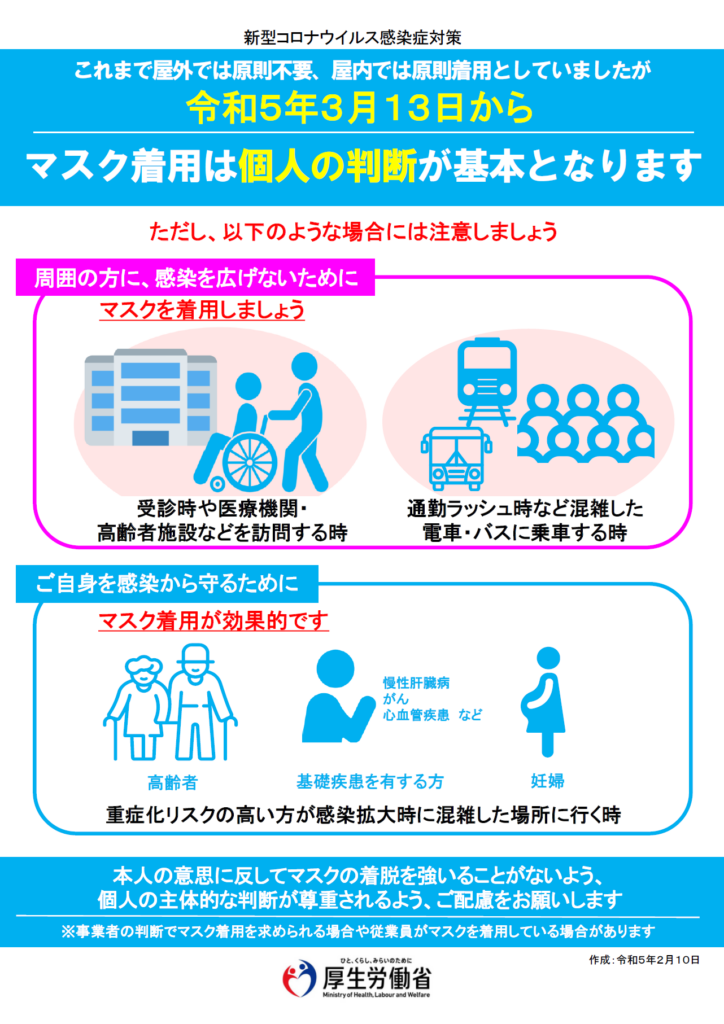
個人の判断と言われても、現実的にはなかなか判断が難しいところがあります。
そのため、その目安として感染防止対策としてマスクの着用が効果的である場面を挙げています
マスクの着用が推奨される状況
①屋内
他者と身体的距離(2m 以上を目安)がとれない場合
他者と距離がとれるが会話を行う場合
②屋外
他者と距離がとれず会話を行う場合
③高齢者等との面会時や病院内など、重症化リスクの高い方と接する場合
④着用が効果的な場面
(1)医療機関受診時
(2)医療機関や高齢者施設等への訪問時
(3)通勤ラッシュ時等混雑した電車やバスに乗車する時
逆に必要ないとされる状況
①屋内
他者と身体的距離がとれて会話をほとんど行わない場合
②屋外
他者と身体的距離が確保できる場合
他者と距離がとれない場合であっても会話をほとんど行わない場合
③乳幼児
(小学校に上がる前の年齢)、特に2歳未満では推奨されない。
2歳以上の就学前の子供についても、マスク着用を一律には推奨しない。
5類へと変更になると自粛要請ができなくなるため、症状がある場合についての記載もあります。
〇症状がある場合、新型コロナウイルス感染症の検査陽性の場合、同居家族に陽性者がいる場合は、周囲の者に感染を広げないため、外出を控えること。
〇通院等やむを得ず外出をする時には、人混みは避け、マスクを着用すること。
感染者と接する機会や、遷してしまう機会が増える可能性もあり、適切なマスクの着用が求められます。
まとめ
マスク推奨 屋内で密な場合、医療機関や重症化リスクの高い方に接する場合
マスク不要 十分な距離や換気がある場合、会話をしない場合
体調が悪い時は自主的に休みましょう
重症化リスクの高い方へうつさないことが最も重要です。
引用文献
新型コロナウイルス感染症の感染症法上の位置づけの変更等に関する対応方針について
(令和5年1月 27 日 新型コロナウイルス感染症対策本部)
マスク着用の考え方の見直し等について (令和5年3月 13 日以降の取扱い)
(令和5年2月10日 厚生労働省)
よくある症状 ⑤倦怠感について
2023/02/09 ☆よくある症状☆呼吸器内科☆病気の解説☆発熱外来
倦怠感は一般的に だるい、つらい と表現されます
疲れやすい、から 疲れてなにもできない まで程度は様々あります。
倦怠感の原因としては、以下が挙げられます

急性発症、意識障害、症状がつよい(呼吸・苦痛など) 冷汗、嘔吐、血圧低下
などがみられるものは重症の可能性があり、早期に診断が必要です。
倦怠感の他にある症状(随伴症状)で原因の鑑別をします
発熱 → 感染症、膠原病・血管炎、悪性腫瘍、肝炎
労作時呼吸困難 → 心不全、貧血
悪心 → 肝・腎・副腎不全、薬物・毒物
口渇 → 脱水、糖尿病、高Ca血症、薬物
体重減少 → 慢性炎症・感染症、悪性腫瘍、糖尿病、甲状腺機能亢進症、副腎不全
体重増加 → 心不全、腎不全、甲状腺機能低下症
便秘 → 高Ca血症、甲状腺機能低下症
しびれ → 栄養障害、糖尿病
抑うつ気分 → うつ病
それぞれの病気の特徴を挙げます
①心不全
発症リスク: 動脈硬化のリスク(特に高血圧)、虚血性心疾患、弁膜症、心筋症の既往など
症状: 胸痛、呼吸困難、臥床時の咳、むくみ、体重増加、動悸、失神
②貧血
発症リスク: 腹部手術歴、癌の既往、肝疾患・腎疾患、月経過多、偏食など
症状: 労作時の息切れ・動悸
③脱水
発症リスク: 経口摂取不良 嘔吐、下痢、多尿、発熱・発汗、高温環境への暴露
症状: 口渇、尿量低下、体重減少
④感染症
発症リスク:感染症の暴露歴、免疫不全のリスクがある など
症状: 呼吸器、肝・胆・膵を含む消化器、泌尿生殖器、皮膚、関節などの局所症状
⑤肝不全・肝炎
発症リスク: アルコール多飲、輸血歴、薬剤使用歴、肝疾患既往など
症状: 食欲不振、悪心・嘔吐、右季肋部痛、腹部膨満、浮腫、黄疸・着色尿、掻痒感、発熱・関節痛
⑥腎不全
発症リスク: 高血圧、糖尿病、腎疾患・タンパク尿、膠原病の既往、薬剤使用歴、腎疾患の家族歴
症状: 食欲不振、悪心・嘔吐、尿量減少、呼吸困難、浮腫
⑦副腎不全(ホルモンが不足します)
発症リスク: ステロイド内服歴、結核やがんの既往、先行するストレス(感染症、外傷、手術など)
症状: 食欲低下、悪心・嘔吐、腹痛、下痢・便秘、発熱、筋肉・関節のこわばり
⑧血糖異常(低血糖や高血糖)
発症リスク: 糖尿病の既往 血糖降下薬・インスリンの使用歴
症状: 空腹感・あくび(低血糖)、口渇・多飲・多尿・体重減少(高血糖)
⑨電解質異常
発症リスク: 癌や呼吸器疾患の既往、薬物、アルコールの使用 など
症状: 頭痛・悪心・痙攣・意識障害(低Na血症)、脱力・多尿・便秘(低K血症)、多尿・口渇・便秘・悪心・嘔吐・意識障害(高Ca血症)
⑩希死念慮を伴ううつ病
発症リスク: 抑うつ気分、喜びの消失、全身倦怠感の日内変動、睡眠障害、食欲低下、集中力・決断力の低下、不安焦燥、自信の喪失 など
症状: 暗い表情、小さな声、遅い返答、身だしなみがみだれている など
⑪栄養障害
発症リスク: 摂食障害、消化器手術歴、アルコール多飲歴、慢性下痢、偏食(菜食主義など)、肝疾患の既往
症状: 体重減少、むくみ、しびれ、ふらつき、認知機能低下、皮膚・粘膜のあれ、労作時息切れ
⑫薬物・毒物
発症リスク: 利尿剤、降圧剤、向精神薬、抗ヒスタミン薬、筋弛緩薬、抗癌剤、アルコール、カフェイン、ニコチンをふくめ乱用している薬物の禁断症状の可能性もあり
症状: 起立性低血圧、意識変容、粘膜乾燥、腸蠕動音低下など
⑬膠原病・血管炎
症状: 筋肉痛・関節痛・こわばり、皮疹、レイノー現象(手足の先が部分的に白くなる)、頭痛、体重減少、眼・口の渇き、顔面紅斑、皮下結節、眼の充血、潰瘍、丘疹状出血斑、関節の圧痛、可動痛、関節腫脹、熱感、知覚低下など
⑭悪性腫瘍
発症リスク: 癌の既往歴、喫煙など
症状: 体重減少、消化器・呼吸器・泌尿生殖器に関する局所症状、夜間の背部痛・腰痛など
⑮甲状腺機能異常
発症リスク: 女性におおい、甲状腺疾患既往歴
症状: 動悸、発汗過多、暑がり、食欲あるのに体重減少、下痢、月経過少(甲状腺機能亢進症)、眠気、発汗減少、寒がり、体重増加、便秘、月経過多、むくみ、認知低下(甲状腺機能低下症)
まとめ
倦怠感は多くの病気でみられ、病気が見つかるきっかけとなることもあります
ながく続く場合は重大な病気が隠れている可能性もあり、放置せずに原因を調べましょう。
急速に進む場合や症状が強い場合は、早急な診断と治療が必要です。
参考文献
診療エッセンシャルズ新改訂第3版 第2章 全身倦怠感 日経BP
よくある症状 ④咳・痰について
2023/02/07 ☆よくある症状☆呼吸器内科☆病気の解説
咳は
痰がからむ場合を 湿性咳嗽
痰がからまない場合を 乾性咳嗽
と呼びます。
主な原因は以下が挙げられます。

また咳の持続期間により
3週間以内 → 急性咳嗽
3-8週間 → 遷延性咳嗽
8週以上 → 慢性咳嗽
とわけています。
以下の項目をもとに原因の鑑別を進めます
①経過
急性
ほとんどが感冒(かぜ)や急性気管支炎・肺炎などの感染症です
気道異物、気胸、クループ、気管支喘息、間質性肺炎、うっ血性心不全、刺激ガス吸入も原因となります
遷延性、慢性
3週間以上持続する咳は感染症の頻度が下がります
かぜや気管支炎が治った後に数週間咳が続くことがあります(感染後咳嗽)が、次第によくなることが多いです
8週間以上は咳喘息、アトピー咳嗽、後鼻漏が多くみられます。
そのほか結核などの慢性感染症や肺癌も鑑別となります。
②時間帯
夜間~早朝に症状が悪化する場合 → 気管支喘息、咳喘息を疑います
横になった直後に悪化する場合 → 心不全を疑います
③痰の有無
乾性咳嗽の場合(痰がない)
感冒(かぜ)・気管支炎、気管支喘息、COPD、胸膜炎、
間質性肺炎、過敏性肺炎、気胸、異物、刺激ガス吸入、クループなど
湿性咳嗽の場合(痰がある)
膿性痰 → 肺炎、急性気管支炎、慢性期気管支炎、気管支拡張症 など
粘性痰 → 感冒(かぜ)、急性気管支炎、肺炎、気管支喘息、うっ血性心不全、肺癌 など
血痰 → 肺結核、肺癌、気管支拡張症、肺梗塞、うっ血性心不全、肺炎 など
④ペットの飼育
気管支喘息、鳥飼育による過敏性肺臓炎、オウム病(クラミドフィラ感染症)など
⑤喫煙
肺癌、慢性閉塞性肺疾患(COPD) など
⑥職業歴
職業性喘息、職場環境に伴う過敏性肺炎(吸い込んだものが原因となる)
⑦薬歴
ACE阻害剤(降圧剤)による咳
薬剤性肺障害 など
⑧居住環境
転居・新築 → 気管支喘息
古い木造建築 → 過敏性肺臓炎
エアコン→ 空調病
羽毛布団 → 慢性過敏性肺臓炎
温泉・24時間風呂 → レジオネラ肺炎
⑨他の症状があるか
発熱 → 呼吸器感染症、間質性肺炎、過敏性肺炎、胸膜炎など
喘鳴 → 気管支喘息、心不全、COPD、気道異物
胸痛 → 気胸、胸膜炎、肺炎
起坐呼吸(横になれない) → 喘息発作、うっ血性心不全
胸焼け → 逆流性食道炎
咽頭痛 → 感冒、咽頭・扁桃炎
喉頭違和感 → 咽喉頭異常症 アトピー咳嗽
診療の流れは以下の通りです
急性発症の初診の場合 → 全身状態が良好であれば感冒や急性気管支炎として加療します
※近年はCOVID-19が流行してるため、初診時に抗原検査やPCR検査を行います
※喫煙者は禁煙が必要です(咳の原因となります)
慢性経過、再診、高齢者、聴診異常所見がある、高熱の場合 → レントゲン検査や血液検査を実施します
※近年はCOVID-19が流行してるため、必要時に抗原検査やPCR検査を行います
※結核と肺癌は必ず鑑別する必要がありますので、必要に応じて喀痰検査、細胞診検査を行います
レントゲン写真や血液検査で所見なしの場合
呼吸機能検査や喀痰検査(細胞診、培養)を追加します
副鼻腔炎や喉頭異常所見などの耳鼻科的疾患も考慮します
これらの流れで原因を探し、それに対する治療を行います。
まとめ
咳には湿性咳嗽(痰があるもの)と乾性咳嗽(痰がないもの)があります
咳の特徴や他の症状と合わせ原因を絞り、必要な検査を行い診断します
急性の咳嗽はほとんどが感染症です。
治った後も数週間遷延することがありますが、次第によくなることが多いです
8週以上長く続く場合や悪化傾向の場合は詳しい検査が必要です
参考文献
外来医マニュアル第4版 第2章 症候学 咳・痰 医歯薬出版
よくある症状 ③胸痛について
2023/02/02 ☆よくある症状☆呼吸器内科☆病気の解説
胸痛 にも
「胸が押されているような感じ」、「呼吸すると痛い」、「胸やけがする」、「押すと痛い」
など、種類が様々みられます。
胸痛がみられやすい心血管疾患、肺疾患の他、
食道、腹部疾患、皮膚・筋骨格疾患、悪性腫瘍も原因となります。

診断の手順としては、まずは Killer Chest Painの除外 が重要です
Killer Chest Painの原因には
急性冠症候群(心筋梗塞など)、肺血栓塞栓症、大動脈解離、緊張性気胸、食道破裂
があり、緊急の処置を行わないと生命にかかわります
これらの胸痛の特徴は
「耐え難い」「身の置き所がない」「これまで体験したことのない」
などと表現される激烈な痛みです。
ただし心筋梗塞は
胸部の「圧迫感:押される感じ」「絞扼感:つかまれるような感じ」と表現されることが多く
「激痛」はすくなく、また高齢者や糖尿病の方では痛みがないこともあり注意が必要です
Killer Chest Painではない場合は、胸痛の原因が
外因(主に外傷)によるものか
それ以外(内因、感染によるもの)か
を分けて考えます。
外因の場合は外傷の既往や、圧迫により胸痛が増強することが目安となります。
外因によらない内因性疾患、感染性疾患による場合は、以下の情報をもとに鑑別します
痛みの特徴はあるか
痛みの部位、持続時間、発症時間、痛みの性質、程度、放散(体を突き抜ける感じ)の有無
増悪・軽快の有無、これまで同様の痛みの有無
既往やかかっているの病気はあるか
心血管疾患(虚血性心疾患、弁膜症、心筋症)、高血圧症など
肺疾患 慢性閉塞性肺疾患など
代謝・内分泌疾患 脂質異常、糖尿病など
胸痛の他の症状があるか
呼吸困難、咳嗽、喀痰、喀血、悪心・嘔吐、胸やけ、動悸、冷や汗、失神
これらの情報をもとに疑わしい病気を推定し、必要な検査を行い診断をします
検査には血液検査、心電図検査、レントゲン検査、CT検査、上部内視鏡検査などが必要です
まとめ
胸痛の原因は多岐にわたります
その中でも緊急の処置が必要なKiller Chest Painの見極めが重要です
他の症状や経過をもとに検査を行い、原因を調べ治療を行います
参考文献
臨床医マニュアル第5版 7-13 胸痛 臨床医マニュアル編集委員会 (編集) 医歯薬出版
